Intensiivravi - info patsiendi lähedasele
Intensiivravi osakonnas ravitakse patsiente, kes on kriitilises või pidevat jälgimist vajavas seisundis. Ravil viibimise aeg ja paranemine sõltuvad patsiendi haigustest ning seisundist. Patsient võib viibida intensiivravi osakonnas plaaniliselt (näiteks ulatusliku operatsiooni järgselt) või erakorraliselt (näiteks trauma, raske infektsiooni või muu ägeda haiguse tõttu).
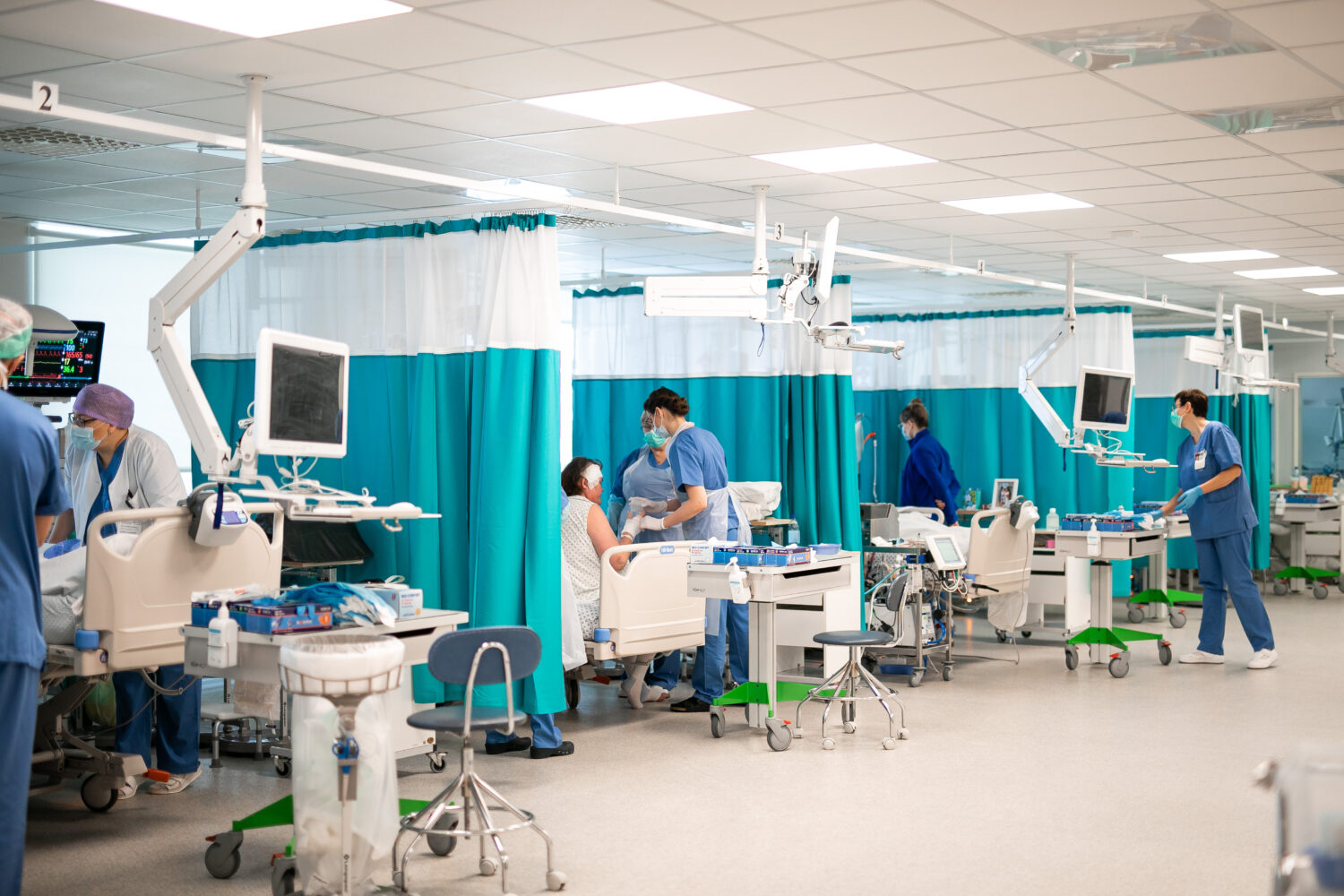
MEESKOND INTENSIIVRAVI OSAKONNAS
Osakonnas on ööpäevaringne valve, personal viibib patsientidega samas ruumis ning kõik patsiendid on pideva jälgimise all. Patsientide eest hoolitseb meeskond, kuhu kuuluvad õed, arstid, hooldustöötajad ja füsioterapeut. Kõik töötajad kannavad sarnaseid tööriideid, neil on rinnas ametinimetusega nimesilt. Patsiendil ei ole intensiivravi osakonnas kindlat raviarsti, raviotsuste eest vastutab valves olev intensiivraviarst. Intensiivraviõed ja –hooldajad ning füsioterapeudid osalevad patsiendi raviprotsessis tema eluliselt tähtsaid funktsioone jälgides ja toetades. Lisaks panustavad osakonna töösse teiste valdkondade konsultandid, sotsiaaltöötajad, puhastusteenindajad, toitlustusteenindajad, hingehoidjad, üliõpilased jt.

INTENSIIVRAVIS KASUTATAVAD SEADMED JA VAHENDID
Osakonnas ja Teie lähedase ümber võib olla palju erinevaid aparaate (hingamisaparaat, monitor, dialüüsiaparaat jne), kateetreid, sonde ja juhtmeid, mis võivad esmapilgul tunduda hirmutavad ja võõrad. Personal selgitab hea meelega kõikide aparaatide vajalikkust ja funktsiooni.
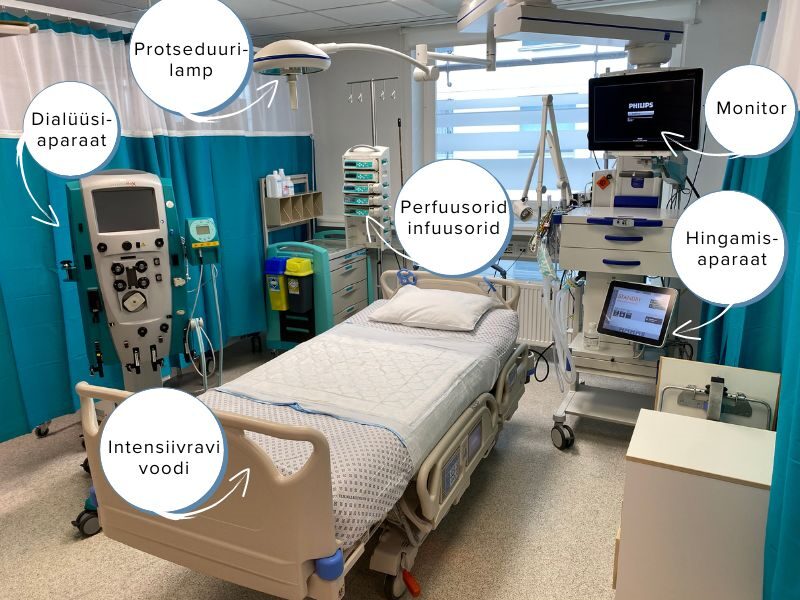
Monitor – seade, kuhu kuvatakse patsiendi elulised näitajad (südame löögisagedus, arteriaalse vere hapnikuga küllastatus, vererõhk, hingamissagedus) ning mis on personalile abiks patsiendi seisundi jälgimisel. Kõik kõrvalekalded kajastuvad alarmidena, kuid kõik alarmid ei ole ohtlikud.
Perfuusor (või infuusor) – aparaat, millega manustatakse patsiendile ravimeid veeni kaudu. Võimaldab väga täpset annustamist.
Hingamisaparaat – aparaat, mis hingab patsiendi eest või toetab hingamist intubatsioonitoru, trahheakanüüli või näomaski kaudu.
Dialüüsiaparaat – aparaat, mis asendab neerude tööd ja on ühendatud patsiendiga kaela- või kubemesondi kaudu.
PATSIENDI KÜLASTAMINE JA INFO JAGAMINE
Soovitame külastamise eelnevalt kokku leppida osakonna personaliga, et saaksime Teile pakkuda patsiendi seisundist lähtuvalt parima ajavahemiku selleks. Võimalusel ärge planeerige külastust hommikusel ajale, kui osakonnas teostatakse plaanilisi protseduure ja uuringuid.
Osakonda sisenemiseks vajutage ukse kõrval kella (fonolukku), mille kõne suunab Teid õeposti telefonile. Teilt küsitakse patsiendi nime, keda soovite külastada ning seost patsiendiga. Kui Teil palutakse enne osakonda sisenemist külalisteruumis oodata, võib selle põhjuseks olla hetkel teostatavad uuringud, protseduurid vms. Teid kutsutakse patsiendi juurde esimesel võimalusel.
Patsiendi kohta annab Teile infot arst või õde. Arst räägib uuringutulemustest, haiguse prognoosist ja edasisest raviplaanist, õega saate suhelda õendustegevustest, patsiendi käekäigust, unest ja muudest igapäevatoimingutest. Infot lähedase seisundi kohta saab ka osakonna õeposti telefonil. Helistamisel ajalist piirangut ei ole, kuid palume kokku leppida 1-2 kontaktisikut, kes osakonda helistavad, teised saavad vajadusel infot neilt. Kui töötajad on Teie kõne ajal protseduuridega hõivatud, palutakse Teil mõne ajal pärast uuesti helistada.
PATSIENDIGA SUHTLEMINE
Intensiivravi osakonnas viibivad patsiendid võivad olla nii teadvusel kui ka teadvuseta. Kui Teie lähedane on teadvusel ja kontaktne, on Teil lisaks külastamisele võimalik temaga suhelda osakonna telefonil või isiklikul telefonil (kui see on olemas). Kui Teil ei ole võimalik oma lähedast külastama tulla, kuid soovite teda näha, on võimalus teha videokõne. Täpsem info selle kohta on olemas kodulehel, saate ka meie personalilt lisainformatsiooni küsida. Patsiendiga suhtlemine võib tulenevalt seisundist olla aeg-ajalt raskendatud, suhtlemise lihtsustamiseks on osakonnas olemas abivahendid, mille kohta saate täpsemat infot küsida õelt. On oluline teada, et intensiivravi osakonna patsiendid on tihti jõuetud ja kurnatud, mistõttu võib isegi rääkimine olla nende jaoks äärmiselt väsitav. Samuti on patsientidele väga tähtis ööpäevarütmi säilitamine ja rahulik ööuni.
Intensiivravis võib patsientidel esineda haigusest tulenevat intensiivravideliiriumit (vt selgitust mõistete alt), mille tõttu võib patsient olla segaduses, ärritunud ja paranoiline. Häiritud võib olla ka unerežiim. Deliiriumi puhul võib patsient käituda tavapäratult ja ettearvamatult. Lähedase inimese juuresolek ja tuttav hääl mõjuvad rahustavalt ning turvaliselt. Andke personalile teada, kui patsient ei käitu temale omaselt, lähedasena tunnete Teie teda kõige paremini.

ENESE EEST HOOLITSEMINE
Selleks, et olla toeks enda lähedasele, tuleb Teil ka enese eest hoolitseda. Võimaldage nii endale kui ka teistele lähedastele puhkust. Ärge tundke ennast süüdi, et Teil ei ole võimalik pidevalt haiglas lähedase kõrval olla. Patsientide eest hoolitseb ööpäevaringselt koolitatud personal. Hoolitsege enda vajaduste eest – sööge ja puhake piisavalt, siis suudate ka suuremat tuge pakkuda enda lähedasele. Vajadusel otsige psühholoogilist tuge spetsialistidelt või pöörduge perearsti poole.
SOOVITUSED INTENSIIVRAVI OSAKONNA KÜLASTAMISEKS
- Palume intensiivravi osakonda tulla ainult siis, kui Te olete terve ja tunnete end hästi. Intensiivravi patsientide vastuvõtlikkus haigustekitajatele on suurenenud, mistõttu tuleb neid kaitsta.
- Palun lülitage enda mobiiltelefon vaiksele režiimile ja vältige külastuse ajal telefoniga rääkimist. Kui see ei ole võimalik, siis rääkige vaiksel häälel. Vali hääl võib segada Teie lähedast, teisi patsiente ning personali.
- Austage teiste patsientide ja nende pereliikmete privaatsust, keskendudes ainult isikule, keda Teie külastate.
- Enne palatisse sisenemist palume pesta ja desinfitseerida käed.
- Erijuhtudel võime paluda Teil lähedase juurde minekuks kasutada kaitsevarustust (mask, põll või kittel, müts, kindad). Sellisel juhul aidatakse Teil riietuda ja peale palatist lahkumist ka kaitsevarustus eemaldada.
- Palume Teil palatisse lilli mitte tuua – vesi on ohtlik elektriseadmetele ja erinevad taimed võivad olla allergeenideks.
- Intensiivravis viibiva patsiendi kõikide vajaduste eest hoolitsetakse. Te ei pea lähedasele tooma toitu või riided. Andke meile julgesti teada patsiendi toidueelistustest või -piirangutest.
- Kui Te soovite lähedasele süüa või juua anda, siis palun arutage see eelnevalt personaliga läbi. Lähtuvalt seisundist võib patsiendil olla toitumispiiranguid, kogu söödud toit ja joodud vedelik tuleb õdedel dokumenteerida.
- Patsiendi juurde on lubatud tuua väiksemaid isiklikke asju, mis aitavad tal ennast intensiivravi osakonnas paremini tunda (mobiiltelefon, kuuldeaparaat, prillid, fotod, pesemisvahendid). Andke asjade toomisest ja viimisest teada temaga tegelevale õele. Patsiendi isiklike asjade olemasolu tuleb meil dokumenteerida.
- Pildistamine tuleb kooskõlastada nii patsiendi enda kui ka osakonna personaliga.
- Soovi korral saate osaleda enda lähedase eest hoolitsemises või teistes tegevustes (nt füsioteraapia). Andke oma soovist teada, meie personal hea meelega juhendab ja kaasab Teid.
- Kui tunnete end halvasti, siis teavitage sellest koheselt osakonna personali.
LAPSED KÜLASTAJATENA
Külastama tohib kaasa võtta ainult haigustunnusteta lapsi. Laste kaasavõtmine rääkige läbi osakonna personaliga ja enne lapse toomist intensiivravi osakonda veenduge, kas laps seda soovib. Kui laps soovib kaasa tulla, siis valmistage teda selleks ette. Olge lapsele infot andes aus, kuid proovige jääda positiivseks ja jätta alles lootus.
ÜLEVIIMINE TEISE OSAKONDA
Kui patsiendi intensiivravi ei ole enam näidustatud, viiakse ta üle tavaosakonda. Võimalusel informeeritakse Teid sellest eelnevalt, aga võite saada selle info ka siis, kui helistate või tulete külastama. Tavaosakonnas ei ole enam nii suures mahus patsiendi jälgimine vajalik. Seetõttu on patsiendi eluliste näitajate jälgimine tagasihoidlikum ja personali hulk väiksem. Intensiivravi järgselt võivad patsientidel tekkida erinevad probleemid: kummalised unenäod, ärevus ja muud une- ja meeleoluhäired. Samuti võivad patsiendid tavaosakonnas rohkem iseseisvaks muutudes märgata mõningaid füüsilisi probleeme: üldine jõuetus, väsimus, liikumisprobleemid. On oluline mõista, et tavaosakonda üleviimine on küll samm kodule lähemale, kuid samas ei tähenda see alati tervisliku seisundi paranemist ega halvenemist.
INTENSIIVRAVIJÄRGSED MUUTUSED PATSIENDI SEISUNDIS
Intensiivravi aitab kriitilises seisundis patsiente. Hoolimata ravimeeskonna pingutustest võib juhtuda, et Teie lähedase tervislik seisund ei parane ja tema elukvaliteet ei taastu haiguseelsele seisundi tasemele. Sellisel juhul räägitakse võimalusel nii patsiendi enda, kui ka tema lähedastega edasistest otsustest.
TAGASISIDE
Intensiivravi osakonnas tehakse kõik, et Teie lähedasel hakkaks parem, kuid kui Teil on osakonnale ettepanekuid, saate need edastada Kliinikumi kodulehel www.kliinikum.ee tagasiside rubriigis või täites tagasisidevormi osakonna ooteruumis. Samuti võib tagasisidet anda otse osakonna personalile.
INTENSIIVRAVIGA SEONDUVATE MÕISTETE SELGITUSED
Narkoos (või sedatsioon) – ravimite manustamine valu, ebamugavuse ja/või ärevuse leevendamiseks. Mõne seisundi puhul võib olla vajalik sügav sedatsioon – sel juhul patsient ei reageeri välisärritajatele.
Narkoosiravimid (või sedatsiooniravimid)- erinevad ravimid ja nende kombinatsioonid, mis tekitavad patsiendile une ehk narkoosi.
Kopsude kunstlik ventilatsioon – kopsude töö ja hingamisfunktsiooni toetamine aparaadi abil, kui see on patsiendi seisundi tõttu näidustatud. Seda kasutatakse ka operatsiooni ja narkoosi ajal.
Intubatsioon – protseduur, mille käigus paigaldatakse hingamisteedesse intubatsioonitoru ja tagatakse avatud hingamisteed.
Intubatsioonitoru – toru, mis ulatub läbi suu hingetorru, et patsient saaks hingamisaparaadi abil hingata. Intubatsioonitoruga patsient on tavaliselt ravimitega sedeeritud (uimastatud), kuid teatud juhtudel (näiteks vahetult enne toru eemaldamist) ka ärkvel. Selle toruga rääkida ei saa.
Trahheakanüül – läbi kaela loodud kunstlik hingamistee, mis ulatub hingetorru ja on patsiendile kergemini talutav kui intubatsioonitoru. Seda kasutatakse, kui patsient vajab hingamisaparaadi tuge pikema perioodi jooksul. Trahheakanüüliga patsient ei vaja enamasti narkoosi ja temaga on võimalik paremini suhelda.
Trahheostoomia – kunstliku hingamistee loomine läbi kaela/kõri. See on väike steriilne operatsioon, mida tavaliselt teostatakse osakonnas ja patsiendi enda voodis. Trahheostoomia ajal on patsient narkoosis ja ei tunne valu.
Võõrutamine – kopsude kunstlikust ventilatsioonist vabastamine – üleminek aparaadihingamiselt iseseisvale hingamisele kui patsiendi seisund on piisavalt paranenud, et seda võimaldada.
Aspireerimine – sekreedi eemaldamine sondiga neelust või hingamisteedest.
Kõneklapp – klapp, mis ühendatakse enamasti trahheakanüüli külge ja mille abil saab patsient rääkida kui tema seisund on selleks piisavalt hea.
Intensiivravideliirium – raskest seisundist põhjustatud segasusseisund, kus patsient võib käituda temale mitteomaselt. Aja ja koha adekvaatne tajumine võib olla häiritud, ta võib tunda asju, mida ei ole olemas. Intensiivravideliirium on enamasti mööduv.
Šokk – eluohtlik vereringepuudulikkus, mille korral verevool organitele on ebapiisav, et tagada nende normaalset tööd.
Sidumine – kanüülide või haavade puhastamine ja nende peal olevate plaastrite vahetamine.
EKG elektroodid – kleepsud ja andurid rindkerel, mis mõõdavad ja hindavad südametööd.
Saturatsioon – vere hapnikuga küllastatus (mõõdetakse anduriga sõrme otsast või kõrvalestalt). Peegeldab kõige kiiremini ja lihtsamini hingamise toimimist.
Arterikanüül – kanüül, mis asetatud arterisse, et mõõta vererõhku ja võtta vereanalüüse. Tavaliselt asub see randmel või käel, kuid see võib olla ka kubemes. Aitab oluliselt vähendada korduvaid nõelaga torkamisi.
Tsentraalveenikanüül (TVK) – kanüül, mis ulatub suurde veeni, et manustada ravimeid. Tavaliselt asetseb see kaela peal, kuid võib asuda ka kubemes või rangluu all. Paigaldamine meenutab väikest operatsiooni, mis toimub osakonnas ja patsiendi enda voodis.
Nasogastraalsond (või maosond)- sond patsiendi toitmiseks ja/või ravimite manustamiseks, mis on asetatud nina või suu kaudu makku.
Põiekateeter – sond, mis on viidud põide selle tühjendamiseks ja uriini kogumiseks, sest intensiivravil viibides ei võimalda seisund ise tualetti minna. Uriini hulka mõõdetakse iga kahe tunni tagant.
Siiber – voodikeskne tualett
Uriinikogumispudel (“utka”)- pudeli moodi anum, kuhu saab urineerida. Kasutatakse siis, kui patsient ei vaja enam põiekateetrit, kuid ei ole sellises seisundis, et ise tualetti minna.
Potitool – ratastel tualett voodi kõrval.
Rulaator (“kits”) – abivahend kõndimiseks.
Füsioterapeut – spetsialist, kes tegeleb patsiendi liikumiselundkonna (nt lihased, liigesed, närvid) säilitamise ja taastamisega, et võimaldada naasmist tavaellu. Samuti kasutab võtteid hingamisfunktsiooni parandamiseks
Logopeed – spetsialist, kes intensiivraviosakonnas tegeleb peamiselt neelamisfunktsiooni parandamisega
Ultraheli – uuring, mis teostatakse patsiendi voodi juurde liigutatava ultrahelimasinaga.
Röntgen – uuring (nt kopsupilt), mis teostatakse patsiendi enda voodis. Pildi tegemiseks asetatakse uuritava piirkonna alla röntgenplaat.
Kompuutertomograafia (KT, kompuuter) – uuring, mis võimaldab uurida kõiki kehapiirkondi. Uuring teostatakse osakonnast väljas.
Antibiootikumid – ravimid bakteriaalse nakkuse ravimiseks. Intensiivravi osakonnas manustatakse neid enamasti veeni.
Koostajad: Tartu Ülikooli Kliinikumi 1., 2. ja 3. intensiivravi osakond
2024